| Ébola | |
|---|---|
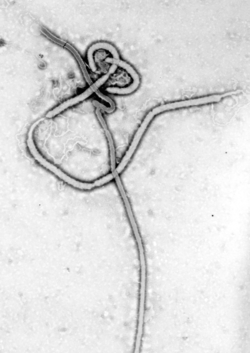 Microscopía electrónica que muestra al Virus Ébola. Véase la típica estructura filamentosa de los Filovirus. |
|
| Clasificación de los virus | |
| Dominio: | Virus |
| Grupo: | V (Virus ARN monocatenario negativo) |
| Orden: | Mononegavirales |
| Familia: | Filoviridae |
| Género: | Filovirus |
| Especie: | Virus Ébola |
| Cepas | |
|
|
| Fiebre hemorrágica del Ébola | |
|---|---|
| Clasificación y recursos externos | |
| CIE-10 | A98.4 |
| CIE-9 | 065.8 |
| DiseasesDB | 18043 |
| MedlinePlus | 001339 |
| eMedicine | med/626 |
| MeSH | C02.782.417.415 |
Índice
Virología
Las dos especies tipo del género Filovirus, el único conocido en la familia Filoviridae. Esta familia comparte muchas características con las familias Paramyxoviridae y Rhabdoviridae; todas conforman el orden Mononegavirales.El virus del Ébola no presenta reacciones serológicas cruzadas con el virus de Marburgo. Esto permite su identificación serológica.
Morfología
Tanto el virus del Ébola como el virus de Marburgo son virus pleomórficos (de morfología variable), cuyos viriones suelen presentar formas filamentosas (de ahí su catalogación como "filovirus"; ver imagen) que pueden alcanzar grandes longitudes (hasta 14 000 nm); sin embargo, presentan un diámetro bastante uniforme (aproximadamente 80 nm).3El genoma del virus consiste en una molécula única de ARN monocatenario lineal de polaridad negativa (19,1 kb) que tiene la información codificada para siete proteínas estructurales que forman el virión.
El virión está constituido por un nucleoide proteico con forma tubular (20-30 nm de diámetro) rodeado por una cápsida helicoidal (40-50 nm), recubierta a su vez por una membrana regularmente espiculada, su envoltura viral, estructuralmente integrada por una única glicoproteína viral.
El nucleoide está constituido por dos tipos de proteínas: la proteína NP, cuya función es estructural, y la proteína L, una ARN polimerasa. La cápsida se conforma por varias proteínas: proteína P, VP30 (proteína que le permite desdoblarse dentro de una célula hospedadora), VP35, VP24 y VP40. Las proteínas VP24 junto con la VP40 forman una matriz que mantiene unidos el nucleoide con la cápsida (nucleocápsida viral).
Epidemiología
El virus se transmite por contacto directo con líquidos corporales infectados como la sangre, la saliva, el sudor, la orina o los vómitos, de animales o humanos, vivos o fallecidos. Las ceremonias de inhumación que se celebran en ciertas aldeas africanas debido a la idiosincrasia parecen estar relacionadas en el contagio, ya que los miembros del cortejo fúnebre entran en contacto directo con el cadáver.2 La causa del caso índice aún es desconocida.El período de incubación varía de 2 a 21 días, aunque lo más normal es de 5 a 12 días.
Se considera que los murciélagos frugívoros, en particular Hypsignathus monstrosus, Epomops franqueti y Myonycteris torquata, son posiblemente los huéspedes naturales del virus del Ébola en África. Por ello, la distribución geográfica de los Ebolavirus puede coincidir inicialmente con la de dichos murciélagos.4
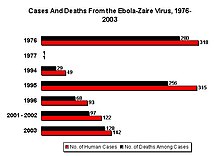
En el año 1976 murieron alrededor del 92 % de los infectados.
Dada la naturaleza letal del Ébola, ya que no existe una vacuna aprobada5 o el tratamiento no está disponible, está clasificado como un agente de bioseguridad de nivel 4, así como de Categoría A un agente de bioterrorismo por los Centros para el Control y Prevención de Enfermedades. Tiene el potencial de servir como arma para su uso en la guerra biológica. La eficacia como arma biológica se ve comprometida por su letalidad rápida ya que los pacientes mueren rápidamente antes de que estén en condiciones de propagación del contagio.
En el 2014 en los Estados Unidos fue probado un suero de manera experimental en dos personas contagiadas por este virus; tal suero podría ser la cura para esta enfermedad aunque no se tienen más detalles del mismo. En España en 2014 también se aplicó este suero a un paciente, que sin embargo 2 días después falleció.6
Cuadro clínico
Los síntomas son variables pues dependen de cada persona y cada situación; al comienzo suele ser, generalmente, súbito y caracterizado por fiebre alta, postración, mialgia o dolor muscular severo, artralgias, dolor abdominal y cefalea.En un lapso de una semana aparecen en todo el cuerpo unas erupciones, frecuentemente hemorrágicas. Las hemorragias se presentan generalmente desde el tubo gastrointestinal, haciendo que el infectado sangre tanto por la boca como por el recto anal. La tasa de mortalidad es alta, alcanzando el 90%7 y los pacientes generalmente mueren por shock hipovolémico por la pérdida de sangre.
Afección en poblaciones de simios
Los autores del estudio han comprobado que el desfase del inicio de la mortandad entre los distintos grupos de gorilas vecinos es muy cercano a la longitud del ciclo de la enfermedad de ZEBOV (doce días), lo que evidencia que la transmisión de grupo a grupo ha amplificado la mortandad mencionada. La investigación concluye que la muerte de más de 5000 gorilas en el área de estudio es un caso único de pérdida de efectivos en una población animal en tan poco tiempo y, a la vez, manifiesta que la transmisión entre familias amplifica los episodios de mortandad. Hasta ahora se especulaba sobre la hipótesis de que la transmisión se producía a través de diversos focos de contagio entre la especie portadora del virus y los gorilas (Nature publicó un artículo a principios de 2014 en el que se señalaba la posibilidad de que fueran algunas especies de murciélago).[cita requerida]Aparición de cepas y brotes del Ébola
Cepa Ébola-Zaire
La cepa Ébola-Zaire tiene la mayor tasa de mortalidad, hasta 90 % en algunas epidemias, con una media de un 83 %.El primer brote tuvo lugar el 26 de agosto de 1976 en Yambuku, una ciudad del norte de Zaire (actualmente, República Democrática del Congo). El primer caso registrado fue Mabalo Lokela, un profesor de escuela de 44 años que volvía de un viaje por el norte del Zaire. Su alta fiebre fue diagnosticada como un caso de malaria, y en consecuencia se le administró quinina. Lokela volvió al hospital cada día; una semana después, sus síntomas incluían vómitos incontrolables, diarrea sangrienta, dolor de cabeza, mareos y dificultades respiratorias. Más tarde empezó a sangrar por nariz, boca y ano muriendo el 8 de septiembre de 1976, apenas 14 días después de manifestársele los primeros síntomas.
Brote de Ébola en África Occidental de 2014
Véase también: Ébola en España
En 2014
surgió el mayor brote de la historia de esta cepa y también el mayor
brote de ébola hasta entonces, afectando inicialmente a Guinea-Conakry y
expandiéndose posteriormente a Sierra Leona, Liberia y Nigeria.El 8 de agosto de 2014, la OMS decretó la situación como "emergencia pública sanitaria internacional" y recomendó medidas para detener su transmisión en medio de la expectante preocupación mundial ante el riesgo de pandemia global. Entre ellas, pedía a los países donde se habían detectado afectados que declarasen emergencia nacional y hacía una llamada a la solidaridad internacional.8
La declaración se producía al rondar la cifra de 1000 fallecidos por la epidemia que amenazaba con seguirse extendiendo tras fallar los mecanismos de contención iniciales. Los primeros afectados transportados oficialmente a Estados Unidos durante el brote, fueron llevados a Atlanta para ser tratados con ZMapp, un suero experimental procedente de Ginebra que había dado resultados positivos con simios. El día 9 de ese mes se confirmaba que España había recibido dicho fármaco.
| Fecha | Lugar de aparición | Casos/muertes (tasa de letalidad) |
|---|---|---|
| 1994: diciembre-febrero | 49/29 (59 %) | |
| 1995: abril-junio | 345/256 (74 %) | |
| 1996: enero-abril | 93/68 (73 %) | |
| 2001/2002: octubre/marzo | 122/96 (79 %) | |
| 2002/2003: diciembre/abril | 143/128 (90 %) | |
| 2003: noviembre-diciembre | 35/29 (83 %) | |
| 2007: abril-octubre | Kasai Occidental ( |
264/187 (71 %) |
| 2012: julio-octubre | 24/17 (71 %)9 | |
| 2012: septiembre-noviembre | 62/34 (55 %)10 | |
| 2014 | 2127/1145 (54 %)11 | |
| 2014: 4 de agosto | Atlanta, Ambos se recuperaron y el último de ellos fue dado de alta el 21 de agosto.12 |
2/013 |
| 2014: 6 de agosto | 6/2 (Sin contar los repatriados)14 15 | |
| 2014: 6 de agosto | 8/2 | |
| 2014: 7 de agosto | El paciente falleció el 12 de agosto de 2014, en Madrid.16 |
1/117 |
Cepa Ébola-Sudán
El Ébola-Sudán fue la segunda cepa clasificada del virus, en 1976. Aparentemente se originó entre los trabajadores de una fábrica de algodón en Nzara, Sudan, ya que el primer caso registrado fue uno de los trabajadores. Sin embargo, los científicos que analizaron a todos los animales e insectos que había en la fábrica, no pudieron encontrar ninguno que diese positivo al virus Ébola. El transmisor original aún se desconoce.La epidemia acabó causando 151 muertes entre las 285 personas que resultaron infectadas.
| Fecha | Lugar de aparición | Casos/muertes (tasa de letalidad) |
|---|---|---|
| 1976 | Condados de Nzara y Maridi (Sudán), en el actual Estado de Ecuatoria Occidental (Sudán del Sur) | 285/151 (53 %) |
| 1979 | Condado de Nzara (Sudán) | 34/22 (65 %) |
| 2000 - 2001 | Distritos de Gulu, Masindi, y Mbarara (Uganda) | 425/224 (53 %) |
| 2004 | Sudán | 17/7 (41 %) |
Cepa Ébola-Reston
Apareció en noviembre de 1989 en un grupo de cien macacos (Macaca fascicularis) importados desde Filipinas hasta Reston (Virginia), EE. UU.. Otro cargamento de macacos infectados fue también enviado a Filadelfia, EE. UU. Esta epidemia fue altamente letal en los macacos, pero no causó ninguna muerte entre los humanos. Sin embargo, 6 de los encargados de manipular los animales dieron positivo al virus, dos de ellos debido a una exposición previa. Sobre este incidente el escritor estadounidense Richard Preston escribió un libro de notable éxito:18 The Hot Zone,19 traducido al español con el título de Zona caliente. Más monos infectados con Ébola-Reston fueron enviados de nuevo a Reston y Texas en febrero de 1990. También se detectaron en 1992 en Siena (Italia) y en Texas de nuevo en marzo de 1996. Ningún humano fue infectado en estos últimos brotes.El 23 de enero de 2009, el Gobierno de Filipinas anunció la detección de anticuerpos IgG frente al virus Ebola Reston (ERV) en una persona que podía haber estado en contacto con cerdos enfermos.
El 30 de enero de 2009, el Gobierno filipino anunció la detección de anticuerpos anti-ERV en otras cuatro personas: dos granjeros de Bulacán y otro de Pangasinán (las dos granjas, ambas en el norte de Luzón, están en cuarentena por haberse detectado infecciones porcinas por ERV) y un carnicero de un matadero de Pangasinán. El caso seropositivo anunciado el 23 de enero tiene una explotación doméstica de cerdos en Ciudad Valenzuela (un barrio del área metropolitana de Manila).
Unos 6000 cerdos de una explotación ganadera situada al norte de Manila fueron sacrificados para impedir la expansión de una epidemia del virus Ébola-Reston.
Estos recientes casos en Filipinas representan la primera vez que el Ébola-Reston ha sido detectado en cerdos, y también la primera vez que se sospecha una transmisión del virus Ébola-Reston desde el cerdo al ser humano.
Cepa Ébola-Tai-Forest
Este subtipo de Ébola fue descubierto entre los chimpancés de los bosques de Thai en Costa de Marfil. El 1 de noviembre de 1994, se encontraron los cadáveres de dos chimpancés en este bosque. Las autopsias revelaron que había sangre marrón en el corazón de los dos chimpancés, y que uno de ellos presentaba los pulmones encharcados de sangre. Los estudios de los tejidos tomados de los chimpancés arrojaron muchas similitudes con la cepa Ébola-Zaire que durante 1976 causó estragos en Zaire y Sudán. Más tarde, en 1994, se encontraron más chimpancés muertos, muchos de ellos dieron positivo al Ébola tras utilizarse tests moleculares. Se cree que el origen del brote fue la carne de algunos monos infectados de la especie Colobus roja que los chimpancés atacaban. Una de los científicos que llevaron a cabo las autopsias de los chimpancés infectados contrajo Ébola. Desarrolló los primeros síntomas, similares al dengue o la malaria, aproximadamente una semana después de las autopsias. Fue transportada a Suiza para recibir tratamiento. Dos semanas después fue dada de alta, y seis semanas después de la infección estaba completamente recuperada.Cepa Ébola Bundibugyo
El 29 de noviembre de 2007, el ministro ugandés de Salud confirmó que la fiebre hemorrágica que ha matado al menos a 35 personas y que ha infectado a 127 en Uganda, ha sido provocada por el virus del Ébola. Las muertes se registraron en la región de Bundibugyo, en la frontera con la República Democrática del Congo. Tras analizar las muestras el Laboratorio Nacional de Estados Unidos y el Centro para el Control de las Enfermedades, la Organización Mundial de la Salud ha confirmado que se trata de una nueva cepa del virus Ébola.Tratamiento
El virus del Ébola, como todos los virus «calientes», no tiene cura y ningún tratamiento específico. El tratamiento que se utiliza en la actualidad es de sostén, soporte cardiopulmonar y de medicina intensiva, teniendo en cuenta el aislamiento del paciente y la protección de riesgo biológico para los prestadores de salud. Cuidado extremo con secreciones del paciente ya que es una infección muy contagiosa.Es de fácil reproducción en laboratorios, muy contagioso pero dudosa transmisión por aerosoles, ; la mortalidad por ébola puede llegar al 90 %.
A pesar de lo que se creyó en un principio, se ha demostrado que el suero consistente en la sangre de los supervivientes al virus no es efectivo en el tratamiento de la enfermedad.
En 1998, Maurice Iwu anunció en el Congreso Internacional de Botánica que el extracto de la fruta de Garcinia kola, un árbol de África occidental, utilizado por curanderos locales en otras dolencias, detenía el crecimiento del virus en pruebas de laboratorio. No obstante, a fecha de junio de 2005, aún no se han realizado pruebas con animales o seres humanos.
Científicos del USAMRIID y otros institutos han logrado producir una vacuna de Virus Ébola desactivado montado en virus del resfriado común, que parece haber tenido éxito en ratones y monos. Esto da esperanza a todos aquellos que viven en zonas donde el Ébola es endémico, y puede ser el primer paso para la elaboración de otras vacunas.
Posibles nuevos tratamientos
Tras el brote de Guinea en 2014 (donde al 4 de agosto del mismo año, la OMS registró 1711 casos sospechosos y confirmados de ébola y un total de 932 muertes)20 un médico y una misionera viajaron a Estados Unidos desde Liberia, habiendo sido afectados por el ébola, para ser tratadas con un suero experimental llamado ZMapp, producido en EE.UU. por la compañía de biotecnología Mapp Biopharmaceutical Inc. El compuesto es un "anticuerpo monoclonal murino -de tres ratones-" que han sido expuestos a fragmentos de virus. Los anticuerpos formados como respuesta en el organismo de los ratones fueron recogidos para poder hacer el medicamento. Según informaron el resultado fue positivo y al 9 de agosto de 2014 seguían bajo observación.21La empresa canadiense Tekmira Pharmaceuticals tiene desarrollado un fármaco llamado TKM-Ebola el cual funcionó con resultado satisfactorio en monos. Esta anunció que a principios de agosto de 2014 la Food and Drug Administration estadounidense recalificó el fármaco de “interrupción total” (full hold) a “interrupción parcial” (partial hold) en los ensayos clínicos, lo que significa que Tekmira puede usar el fármaco en experimentos limitados.22 23
En agosto 2014, el laboratorio farmacológico NewLink Genetics Corp. de Iowa aseguró que está por iniciar experimentos en humanos con una vacuna que ha probado ser 100 % efectiva previniendo la infección en primates no humanos.24
Véase también
Fuentes
- Este artículo incluye texto de Octavio Arce reproducido con autorización de su trabajo.
- Echevarría JM & Herrera Calvet I: Infecciones causadas por filovirus, en Farreras Valentí P & Rozman C, Medicina Interna, (2)331:2864-2867, Madrid, 2000.
Referencias
- «ébola, escritura adecuada.» Fundéu. Consultado el 12 de agosto de 2014.
- «¿Por qué es tan letal el virus Ébola?». Consultado el 8 de agosto de 2014.
- Klenk, Hans-Dieter; Feldmann, Heinz (2004). Ebola and Marburg Viruses, Molecular and Cellular Biology. Wymondham, Norfolk: Horizon Bioscience. ISBN 0954523237.
- [1]
- «Virus del Ébola: qué hacer en el aeropuerto o al viajar en avión». Consultado el 8 de agosto de 2014.
- (en inglés) «UPDATE 3-Ebola therapy hopes shift to small California biotech.» Reuters.
- «Tasa de mortalidad del Ébola». Consultado el 29 de julio de 2012.
- RTVE (ed.): «La Organización Mundial de la Salud decreta una alerta mundial por el brote de ébola» (8 de agosto de 1912).
- «El Observador». Consultado el 29 de julio de 2012.
- «Fin del brote de Ébola en la RDC». Consultado el 27 de noviembre de 2012.
- «Ebola virus disease, West Africa – update». Organización Mundial de la Salud (OMS).
- CNN News: Dr. Kent Brantly Released from Ebola Isolation Ward
- «New York patient unlikely to have Ebola, Health Department says.»
- [2]
- [3].
- «Muere de ébola en Madrid el sacerdote español Miguel Pajares.» El País. Consultado el 12 de agosto de 2014.
- [4].
- «Best Sellers: June 4, 1995». The New York Times Book Review. The New York Times. Consultado el 29 de septiembre de 2008.
- [5]
- Fuente: Agencias (6 de agosto de 2014). Diario Clarín (ed.): «Dos muertos por ébola en Nigeria y un posible caso en Arabia Saudita».
- Fuente: Agencias (5 de agosto de 2014). Diario Clarín (ed.): «Cómo es el suero "milagroso" contra el ébola».
- Fuente: Agencias (8 de agosto de 2014). Diario Clarín (ed.): «Declaran la emergencia sanitaria internacional por el virus del ébola».
- Melvin Backman (8 de agosto de 2014). Diario Clarín (ed.): «EU quita freno a fármaco contra el ébola».
- [6].

No hay comentarios:
Publicar un comentario